くも膜下出血について
くも膜下出血の概要
ここではくも膜下出血の概要についてお話しします。人間の脳は周りを頭蓋骨(ずがいこつ)に囲まれて外力から保護されています。この頭蓋骨と脳の間は3種類の膜で覆われています。外から順番に硬膜、くも膜、軟膜と呼ばれています。
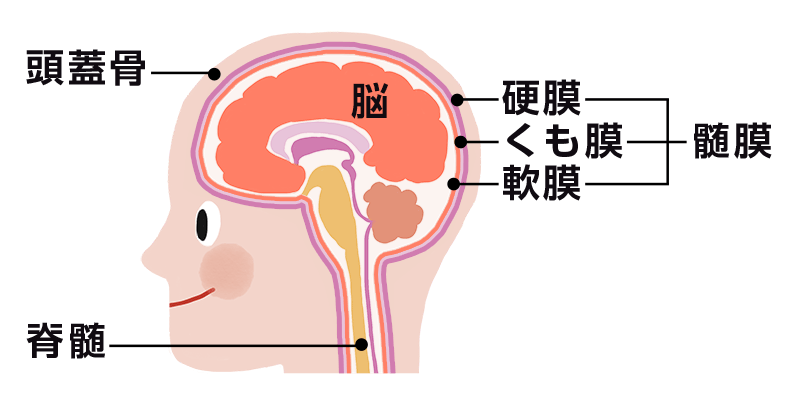
くも膜と軟膜のすき間は、別名くも膜下腔と呼ばれていまして、この隙間には脳脊髄液という脳を保護する役割を持つ液体で満たされ、脳動脈や脳静脈が存在しています。くも膜下出血とは、このくも膜下腔に出血を起こした状態を指します。
原因はいくつか挙げられますが、代表的なものはくも膜下腔を走る脳動脈の壁の一部がこぶ状に膨らんだ脳動脈瘤(のうどうみゃくりゅう)の破裂が原因です。その他、血管の奇形や静脈からの出血、そして外傷なども、くも膜下出血の原因となります。
なかでも脳動脈瘤破裂によるくも膜下出血は死亡率が高く、約1/3の人はくも膜下出血で命を落とし、約1/3の方は重篤な後遺症が残り、約1/3の方が病前の状態で社会復帰ができると言われています。動脈瘤破裂によるくも膜下出血は女性が7割と多く(日本脳卒中データバンク2015)、40歳以降に比較的多くみられ、加齢に伴って発症率は増加しますが30代、場合によっては20代でも発症する可能性があります。
くも膜下出血の症状

典型的な症状としては突然、バットで殴られたような激しい頭痛を感じると言われており、今まで経験したことがないような強烈な痛みが起こります。ほとんどの方が吐き気や嘔吐を伴い、発症と同時に意識障害を伴い、場合によっては意識を失うこともあります。
この頭痛に関してですが、特に突然起こるというのは重要な証拠でありまして、患者さんは頭痛が起こったその瞬間を自覚されていることが多いです。出血の程度や破裂した脳動脈瘤の場所にもよりますが、一般的に約20-30%の人は初回の動脈瘤破裂で死亡するといわれています。
また突然発症する頭痛以外にも、くも膜下出血の発症前に警告症状(前段階の症状)として、突然の頭痛を何回か経験する場合があります。嘔気、嘔吐を伴ったズキズキする頭痛で1~2日持続し、普段は感じないような頭痛でも自宅で様子を見てしまい見逃される場合もあります。これは動脈瘤からの微小な出血が原因の頭痛と考えられており、発症前の非常に危険なサインです。
そして頻度は非常に少ないですが、動脈瘤からの出血量が非常に少ない場合、軽い頭痛のみしか自覚症状が無く、風邪などの感染症と思い込んで病院を受診しない患者さんもおられます。
くも膜下出血の診断
上記のような症状で受診され、くも膜下出血が疑われる場合、当院ではまず頭部CT検査を行い頭蓋内の出血の有無を調べます。一般的に頭蓋内の出血に関しては頭部CTでの確認が適していると言われておりますが、出血が少量の場合や発症からある程度の時間が経過しているのであれば頭部CT検査では出血の有無の判断が難しいこともあります。その場合は施設や診察する医師の裁量によりますが、一般的には腰椎穿刺といって腰から針を刺して脳脊髄液を採取する検査を行い、脳脊髄液に血液が混じっているかどうかを調べます。また頭部MRI/MRA検査を行えば、微小なくも膜下腔の出血を確認でき、また脳動脈瘤の有無を判断できます。ただ頭部MRIを行える施設は限られておりいつでもどこでも行える検査ではありません。
これらの検査によってくも膜下出血と診断されたら、出血源を探すために、脳血管の検査を行う必要があります。先にも述べましたが頭部MRAは、造影剤やカテーテルを使わずに脳血管を確認できる検査法ですが、小さな動脈瘤を確認したり、動脈瘤の詳細な情報を得ることが難しいことも多いです。そのため治療法を決定するためには、造影剤を使ったCT血管撮影やカテーテルを使った脳血管撮影を行う必要が大多数であります。
くも膜下出血の治療

破裂した脳動脈瘤は、患者さんが搬送された時点では止血されている状態になっていることが多いです。ところがこの状態ではいつ再度出血を起こすかわからない状態です。一般的にはくも膜下出血が発症してから24時間以内(特に最初の6時間以内)に再出血を起こすことが一番多いといわれています。そして、再出血を起こした場合の死亡率は約50%、再々出血後の死亡率は約80%以上といわれています。これらのことを考慮し、まず行うべき治療は再出血の予防になります。血圧を厳密にコントロールし、痛みをとってあげ、光などの刺激が加わらないように暗室でゆっくり休んでいただきます。場合によっては意識の状態が悪かったり昏睡状態になる場合は麻酔薬を使って気管挿管をする場合もあります。
一般的には出血した脳動脈瘤を調べ、その動脈瘤からの出血を止める外科的処置を行います。具体的には、頭の骨を外し脳を露出させ、出血している動脈瘤を直接確認し、洗濯バサミのようなチタン製のクリップで動脈瘤をクリップする開頭クリッピング術と、足の付け根の動脈からカテーテルを通して脳動脈瘤がある部分までカテーテルを進め、細い金属を何重にも動脈瘤の内側に詰めるコイリング術があります。どちらの治療が選択されるかは、その病院や担当する脳神経外科医、あとは動脈瘤の大きさや場所、患者さんの全身状態などいろいろな要因が考慮された上で決定されます。
くも膜下出血の治療結果は、手術が終わった時点で全てが決まる訳ではありません。出血から4日目から~14日目にかけて、脳血管攣縮と呼ばれる脳の血管が収縮していく現象が起きる場合があります。この脳血管攣縮が起きる原因は、残った血腫とも言われたり、脱水によるものとも言われたりしますが、明らかな原因はわかっておりません。脳の血管が細くなると血流が保てなくなり逆に脳梗塞を引き起こす恐れがあり場合によっては命を落とす危険もある重篤な状態です。そのため術後は可能な範囲で血圧を上げ、点滴で血流を保ち、血液が固まりにくくなる抗血小板剤を使い、血管を拡張させる薬剤を点滴し、様々な管理を集中的に行います。これらの内科的治療でも状態が改善しない場合には、血管内手術による血管拡張術が考慮される場合もあります。
くも膜下出血の再発に関して

無事に治療が終わったとしても、治療した脳動脈瘤から再度出血を起こす可能性もゼロではありません。これは行った治療法によって確率は変わってきます。例えばクリッピングした部分でそのクリップが何らかの原因でずれてしまったり、クリップしたところに別の動脈瘤ができてしまう可能性もあります。一方コイリングの場合は瘤内につめたコイルが時間経過でどんどん押しつぶされて小さくなり、動脈瘤の中に血液が再度充満してしまう可能性もゼロではありません。そのため手術が無事成功し、自宅に帰れるようになっても、定期的に脳神経外科を受診して頭の画像を撮って術後の状態を長い間チェックしていくことが必要になります。